Die meisten Frauen im reproduktiven Alter haben körperliche, psychische oder soziale Probleme in den Wochen vor ihrer Menstruation (Marjoribanks, Brown, O’Brien & Wyatt, 2013, S. 1). Die Symptome verlaufen zu meist mild, aber 5 – 8 % der Frauen haben so starke Beschwerden, dass sie erheblich in ihrem Alltag beeinträchtigt werden (Yonkers, O’Brien & Eriksson, 2008, S. 1200). Diese schwere Form des prämenstruellen Syndroms (PMS) wird als prämenstruelle dysphorische Störung (PPMDS) bezeichnet (Steck, 2003, S. 80). Ein typisches Beispiel schildert das folgende kurze Fallbeispiel:
Fallbeispiel
Eine 32-jährige Patientin stellt sich in der Sprechstunde mit starken Stimmungsschwankungen, Reizbarkeit, sozialen Ängsten, Antriebslosigkeit und Depressivität vor. Gleichzeitig habe sie ein starkes Ziehen im Unterleib, Rücken- und Kopfschmerzen sowie Schwindelgefühl. Der Patientin falle es in dieser Zeit sehr schwer ihrer Tätigkeit im Labor nachzugehen. Bei ihrer Beschäftigung sei eine hohe Konzentration erforderlich, außerdem muss regelmäßig schwer gehoben werden. Die Symptome bestehen jedoch nicht dauerhaft, sondern nur zwischen dem Eisprung und dem Einsetzen der Periode. Umso näher die Periode rückt, desto stärker werden die Beschwerden. Die Patientin berichtet, dass am Tag vor der Periode die Angst so stark ist, dass sie noch nicht mal mehr mit dem Hund Gassi gehen könne. Während der ersten zwei Tage der Periode bestehen, dann nur noch Unterleibskrämpfe, die die Patientin mit Dolormin für Frauen bekämpfe. In der Zeit davor ist sie jedoch gegen die Beschwerden machtlos (in Anlehnung an Alder & Urech, 2014, S. 2).
Epidemiologie und Definition
Wie bereits eingangs beschrieben wurde, leiden ca. 5 – 8 % aller Frauen an einer PMDS (Schwenkhagen & Schaudig, 2015, S. 248). Wenn von einer durchschnittlichen Dauer von sechs Tagen pro Zyklus ausgegangen wird, kommt einer Frau in ihrem Leben auf fast acht Jahre, in denen die Beschwerden bestehen (Dorsch, 2018, S. 110). Von den ersten Symptomen bis zu einer Diagnose und einer entsprechenden Therapie kann es jedoch bis zu neun Jahren dauern (Dorsch & Rohde, 2012, S. 51). Umso wichtiger ist, dass die Diagnose-Kriterien in das ICD-11 aufgenommen werden.
PMDS wurde 1994 erstmalig als „premenstrual dysphoric disorder“ in das DSM-IV-Manual der APA aufgenommen, damals noch als Diagnose mit Forschungsbedarf (Schwärzler & Hautzinger, 2002, S. 65). 2013 erfolgt dann die Übernahme von PMDS als eigenständige affektive Störung in das DSM-5 (Dorsch, 2018, S. 112).
In der vorläufigen Version des ICD-11 wird PMDS wie folgt beschrieben (WHO, 2021): Während der meisten Menstruationszyklen des letzten Jahres bestand ein Muster aus Stimmungssymptomen (depressive Stimmung, Reizbarkeit), somatischen Symptomen (Lethargie, Gelenkschmerzen, übermäßiges Essen) oder kognitiven Symptomen (Konzentrationsschwierigkeiten, Vergesslichkeit), die mehrere Tage vor dem Einsetzen der Menstruationsblutung einsetzen und mit dem Einsetzen der Menstruation schwächer werden und spätestens eine Woche nach der Menstruation abgeklungen sind.
| Kernsymptome | Weitere Symptome |
| Affektlabilität (z. B. Stimmungsschwankungen, sich plötzlich traurig fühlen, weinen, gesteigerte Empfindlichkeit gegenüber Zurückweisung) | Verringertes Interesse an üblichen Aktivitäten |
| Reizbarkeit oder Wut oder vermehrte zwischenmenschliche Konflikte | Gefühl, sich nicht konzentrieren zu können |
| Depressive Verstimmung, Gefühl der Hoffnungslosigkeit selbst herabsetzende Gedanken | Lethargie, leicht erhöhte Ermüdbarkeit oder deutlicher Energieverlust |
| Angst, Anspannung und/oder Gefühle von Gereiztheit und Nervosität | Veränderung des Appetits, Verlangen nach bestimmten Lebensmitteln |
| Schlaflosigkeit oder vermehrter Schlaf | |
| Gefühl des Überwältigt-Seins oder von Kontrollverlust | |
| Körperliche Symptome wie Brustempfindlichkeit oder -schwellung, Gelenk- oder Muskelschmerzen, Sich-aufgedunsen-Fühlen, Gewichtszunahme |
(Quelle: Eigene Darstellung in Anlehnung an Falken & Witschen, 2018, S. 232)
Für die Diagnose einer PMSD werden entsprechend DSM-5 mindestens ein Kernsymptom mit vier weiteren Symptomen gefordert, um eine PMDS von einer PMS zu unterscheiden. Die Symptome sind in der obigen Tabelle zusammengefasst. Diese Symptome müssen im vergangenen Jahr in der Mehrzahl der Zyklen, jeweils in der zweiten Zyklushälfte, aufgetreten sein und dürfen nicht durch eine andere Erkrankung oder Substanzmittelgebrauch indiziert sein. Des Weiteren müssen die Symptome zu Beeinträchtigungen im Arbeitsalltag oder der (Hoch-)Schulbildung sowie bei sozialen Aktivitäten führen (Falkai & Wittchen, 2018, S. 233).
Diagnostik
Zur ersten Erfassung, ob eine schwere PMS oder PMDS vorliegt, kann der SIPS – Screening-Instrument für prämenstruelle Symptome verwendet werden. Der SIPS ist „die deutsche Version des Premenstrual Symptoms Screening Tool zur Erfassung klinisch relevanter Beschwerden“ (Bentz, Steiner & Meinlschmidt, 2012, S. 33). Wenn der Fragebogen auf eine PMDS hinweist, wird im nächsten Schritt ein Zyklustagebuch geführt (Dorsch, 2018, S. 114). Entsprechend DSM-5 muss dieses Tagebuch über mindestens zwei Zyklen geführt werden, um eine vorläufige Diagnose erstellen zu können (Falkai & Wittchen, 2018, S. 233). Ein Beispiel für ein Zyklustagebuch ist in der nachfolgenden Abbildung zu sehen. Parallel hierzu empfehlen Schwenkhagen und Schaudig (2015) eine Labordiagnostik, um keine zusätzlichen Störungen oder Differenzialdiagnosen zu übersehen (S. 249).
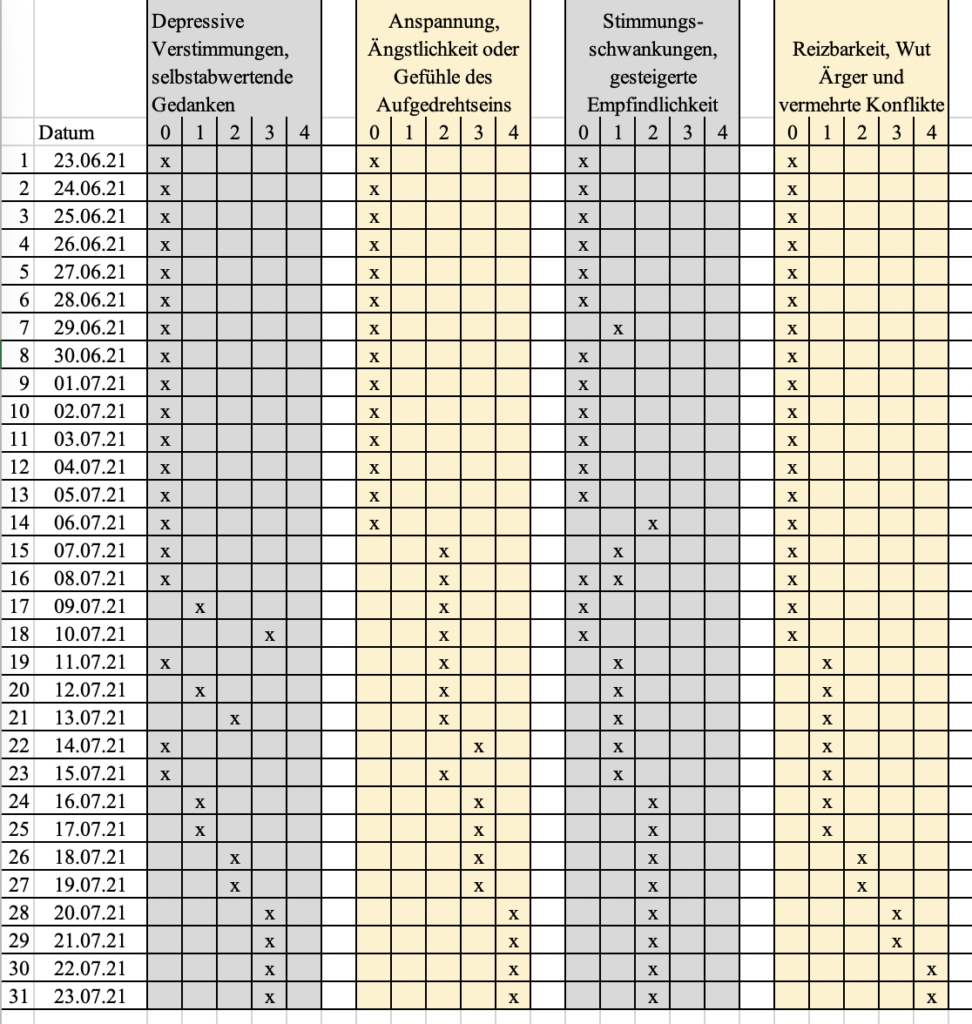
(Quelle: Eigene Darstellung in Anlehnung an Dorn, o. J)
Therapie
Für die Therapie von PMDS gibt es verschiedene Ansätze. Dorsch (2018) beschreibt u. a. dass gute Wirksamkeiten mit serotonergen Arzneimittel festgestellt wurden. Eine weitere Möglichkeit der Behandlung bietet eine hormonelle Kontrazeption. D. h. es wird über die Einnahme eine vorübergehende medikamentöse Sterilisation bewirkt. Im Gegensatz zu den medikamentösen Behandlungsalternativen hat die Psychotherapie entsprechend Dorsch (2018) nur einen mittleren Effekt und wird vor allem in Kombination mit einer Medikation empfohlen. Ein weiterer wichtiger Punkt bei der Behandlung von PMDS ist eine Änderung des Lebensstils. Sport, eine gesunde und ausgewogene Ernährung sowie der Verzicht auf Genussmittel wie Alkohol, Nikotin, Kaffee und Schokolade, aber auch die Reduktion von Stress kann dabei unterstützen, die Symptome zu lindern (Dorsch, 2018, S. 114–115).
Fazit
Betroffene Frauen haben es bereits schwer, einen Behandler für ihre Beschwerden zu finden. Fachärzte für Gynäkologie fühlen sich aufgrund der im Vordergrund stehenden psychischen Probleme nicht verantwortlich. Psychiatrisches oder psychotherapeutisches Fachpersonal sieht die Behandlung von PMDS aber ebenso als „off-label“ an. Für betroffene Patientinnen heißt es durchhalten und den eigenen Gynäkologen zu ermuntern, die Probleme gemeinsam anzugehen. Die Situation, dass PMDS nicht im ICD-10 aufgeführt ist, erschwert zudem aktuell noch eine Behandlung. Weiterhin fehlen in Deutschland Forschungen zu dem Thema PMDS aus psychologischer und medizinischer Sicht.
Literatur
Alder, J. & Urech, C. (2014). Psychotherapie in der Frauenheilkunde (1.). Göttingen, Bern, Wien, Paris, Oxford, Prag, Toronto, Boston, Amsterdam, Kopenhagen, Stockholm, Florenz, Helsinki: Hogrefe.
Bentz, D., Steiner, M. & Meinlschmidt, G. (2012). SIPS – Screening-Instrument für prämenstruelle Symptome: Die deutsche Version des Premenstrual Symptoms Screening Tool zur Erfassung klinisch relevanter Beschwerden. Der Nervenarzt, 83(1), 33–39. https://doi.org/10.1007/s00115-010-3210-6
Dorsch, V. M. (2018). Die prämenstruellen Syndrome PMS und PMDS: Prämenstruelle dysphorische Störung – Mythos oder behandlungsbedürftige Störung? Der Gynäkologe, 51(2), 110–116. https://doi.org/10.1007/s00129-017-4196-y
Dorsch, V. M. & Rohde, A. (2012). Prämenstruelle dysphorische Störung: Trotz einfacher Diagnosestellung oft über Jahre nicht erkannt. Der Neurologe & Psyichater, 13(7–8), 51–59.
Falkai, P. & Wittchen, H.-U. (2018). Diagnostisches und Statistisches Manual Psychischer Störungen DSM-5® (2.). Göttingen: Hogrefe.
Marjoribanks, J., Brown, J., O’Brien, P. M. S. & Wyatt, K. (2013). Selective serotonin reuptake inhibitors for premenstrual syndrome. Cochrane Database Systematic Reviews, 6 [Onlinepublikation]. https://doi.org/10.1002/14651858.CD001396.pub3
Schwärzler, B. & Hautzinger, M. (2002). Die prämenstruelle dysphorische Störung: Vorschlag zur Diagnostik eines eigenständigen affektiven Störungsbildes. Der Nervenarzt, 73(1), 65–70. https://doi.org/10.1007/s115-002-8149-z
Schwenkhagen, A. & Schaudig, K. (2015). Prämenstruelle dysphorische Störung. Gynäkologische Endokrinologie, 13(4), 245–256. https://doi.org/10.1007/s10304-015-0035-1
Steck, T. (2003). Prämenstruelle dysphorische Störung. Gynäkologische Endokrinologie, 1(2), 80–82. https://doi.org/10.1007/s10304-003-0025-6
WHO. (2021). ICD-11 for Mortality and Morbidity Statistic. Verfügbar unter: https://icd.who.int/browse11/l-m/en#/http://id.who.int/icd/entity/1526774088
Yonkers, K. A., O’Brien, P. M. S. & Eriksson, E. (2008). Premenstrual syndrome. Lancet, 371(9619), 1200–1210. https://doi.org/10.1016/S0140-6736(08)60527-9
Beitragsbild
MicrovOne. (2020). Pms. Weibliche Bauchschmerzen, Menstruationssyndrom und Verhaltensänderung. Frauengesundheit, Emotionen und Gefühle. iStock. Verfügbar unter: https://www.istockphoto.com/de/vektor/pms-weibliche-bauchschmerzen-menstruationssyndrom-und-verhaltensänderung-gm1284695075-381752094