„Sie können sagen, gestern war ich nicht gut drauf, weil das und das passiert ist, aber heute geht es mir besser. Bei mir war es jemand anders, dem es schlecht ging, und ich kann mich nicht erinnern.“ Erzählt Miriam, eine junge Frau in einem Interview mit der Neue Bürcher Zeitung. Miriam leidet unter dissoziativen Identitätsstörung. Sie beschreibt in dem Interview ihre Wahrnehmung von Gemütszuständen und vergleicht diese mit einer gesunden Person. [1]
Die dissoziative Identitätsstörung (abgekürzt DIS) ist eine faszinierende und viel diskutierte Störung. Die Idee, eine Person könnte mehrere Personen gleichzeitig sein, hat schon viele Geschichten wie „Der seltsame Fall des Dr. Jekyll und Mr. Hyde“ von 1886 oder Filme wie „Split“ von 2016 inspiriert. Diese für manche Menschen seltsame Störung konnte in den letzten Jahren besser erforscht werden, jedoch besteht weiterhin Forschungsbedarf, um sie umfassend zu verstehen.
1. Störungsbild und Epidemiologie
1.1 Störungsbild
Im ICD-10 und bis zu Veröffentlichung des DSM-IV wurde die DIS noch als „multiple Persönlichkeitsstörung“ bezeichnet. Das DSM-IV führte den Begriff „dissoziative Identitätsstörung“ ein, welcher heutzutage von Wissenschaftlern und Klinikern hauptsächlich verwendet wird. Diese Änderung war nötig, da viele Kliniker den Begriff „multiple Persönlichkeitsstörung“ den Persönlichkeitsstörungen zuordnete und daher eine genauere Diagnostik im Hinblick auf die multiplen Persönlichkeiten nicht mehr durchgeführt wurde. [2] Nach dem ICD-10 wird die DIS den dissoziativen Störungen F44 zugeordnet (F44.8). Sie ist die schwerste Erkrankung der dissoziativen Störungen.[3]
Das Störungsbild zeichnet sich vor allem dadurch aus, dass der Betroffene min. 2 verschiedene Persönlichkeiten zeigt, welche in unterschiedlichem Abstand oder mit unterschiedlicher Dauer die Kontrolle über den Körper und die Person haben. Die klassische Störungsauffassung weist darauf hin, dass beide Identitäten ein überdauerndes und erinnerbares Selbst aufweisen müssen. Heute wird das Störungsbild geringfügig anders aufgefasst: Es ist wichtig, dass der Betroffene ein „fehlendes oder bruchstückhaftes Erleben eines ganzheitlichen Selbst“[4] aufweist. Es ist ihnen nicht möglich, verschiedene „Aspekte ihrer Identität, des Gedächtnisses und des Bewusstseins zu integrieren.“[5]. Ein weiterer interessanter Aspekt des Störungsbild ist der Wechsel zwischen den Identitäten. Dabei wird davon ausgegangen, dass dieser durch eine Belastung ausgelöst wird und meist nur wenige Sekunden dauert. Diese können sich dabei auf psychische oder auch emotionale Belastungen beziehen.[6]
Es wird davon ausgegangen, dass es eine primäre Identität gibt. Diese ist meist passiv und von der oder den anderen Identitäten abhängig. Sie weist Schuldgefühle auf und ist häufig depressiv verstimmt. Diese primäre Identität trägt in den meisten Fällen den Namen der Person. Alle weiteren Identitätszustände stehen im Gegensatz zu dieser primären Identität. So können sie z.B. übermäßig freundlich sein oder ein hohes Aggressionspotenzial aufweisen.[7]
Durch den Wechsel der Identitäten bei emotionaler Belastung kommt es oft schon zu einem Wechsel bei unterschiedlichen Gemütsständen der Person, wie eingangs in dem Interview mit Miriam beschrieben. Es konnte festgestellt werden, dass die Zustände meist besser mit den jeweiligen Gemütszuständen umgehen können, als es die primäre Identität könnte. [8]
1.2 Epidemiologie
Es gab bisher nur diskutable Studien zu der Prävalenz der Störung. Schätzungsweise liegt die Prävalenz zwischen 1/100.000 oder 50/100.000. Dabei sollen 80% der Betroffenen die Erkrankung durch traumatische Erfahrungen im Kindes- und Jugendalter erhalten haben. Frauen weisen meist bis zu zehn und Männer bis zu fünf unterschiedliche Zustände mit unterschiedlichen Namen auf. [9] Allerdings wird die Prävalenz nach wie vor sehr kontrovers diskutiert. Um die tatsächliche Häufigkeit statistisch herausfinden zu können, müssen weitere Studien erfolgen, bei denen nach echten und inszenierten Formen unterschieden werden sollte.[10]
1.3 Komorbidität
Betrachtet man sowohl dissoziative Störungen als auch DIS so kann es zu unterschiedlichen komorbiden Störungen kommen. Darunter liegen primär Borderline- und Belastungsstörungen. Aber auch Persönlichkeitsstörungen außerhalb von Borderline sind mit 30% vertreten. Phobien und Angststörungen weisen eine Häufigkeit von 12-25% auf. Zwangsstörungen 10%. Manche dissoziativen Störungen können auch durch Abhängigkeiten oder Suchtprobleme auftreten und sind dann komorbid dazu.[11]
2. Diagnostik
2.1 Nach ICD-10
Im ICD-10 unter dem Kennzeichen F44.8 sind folgende diagnostische Merkmale zu finden:
- „Zwei oder mehr unterschiedliche Persönlichkeiten innerhalb eines Individuums, von denen zu einem bestimmten Zeitpunkt jeweils nur eine in Erscheinung tritt.“
- „Jede Persönlichkeit hat ihr eigenes Gedächtnis, ihre eigenen Vorlieben und Verhaltensweisen und übernimmt zu einer bestimmten Zeit, auch wiederholt, die volle Kontrolle über das Verhalten der Betroffenen.“
- „Unfähig, sich an wichtige persönliche Informationen zu erinnern, was für eine einfache Vergesslichkeit zu ausgeprägt ist.“
- „Ausschlussvorbehalt: Nicht bedingt durch eine organische psychische Störung (z.B, F06.5, F06.8 – Demenzen) oder durch psychotrope Substanzen (z.B. F1)“
Zu beachten ist hier, dass alle Merkmale erfüllt sein müssen, um die Diagnose stellen zu können.[12]
2.2 Problematik bei der Diagnose: Simulation
Ein Hauptproblem bei der Diagnose dissoziativer Identitätsstörung ist das Risiko der Simulation des Patienten. Das kann verschiedene Gründe haben. Am häufigsten ist der Versuch, einer Gefängnisstrafe zu entgehen oder etwas Peinliches zu verbergen. Kliniker haben verschiedene Möglichkeiten, eine Simulation aufzudecken. Darunter fallen verschiedene Verhaltensweisen der Person oder auch der Dissoziationswert bei Fragenbogenuntersuchungen. Zweites kann jedoch auch simuliert werden, wenn der Simulant sich mit der Thematik gut auskennt. Merkmale einer Simulation im Verhalten der Person sind u.A. misstrauisches, wenig kooperatives oder unfreundliches Verhalten gegenüber dem Kliniker. Der Simulant verweigert häufig gründliche Untersuchungen und zeigt Misstrauen gegenüber dem Befund des Klinikers, vor allem, wenn dieser mit seinem gewünschten Befund nicht übereinstimmt. Auch ein wichtiges Merkmal für eine Simulation ist die Beschreibung der Ursache für die traumatische Erfahrung. Diese werden von Simulanten oftmals sehr detailreich und dramatisch beschrieben. Echte Betroffene hingegen beschreiben diese Erlebnisse eher lückenhaft und ungenau.[13]
2.3 Besonderheiten bei der Diagnose
Da die dissoziative Identitätsstörung von vielen Ursachen und anderen Störungen herrühren kann aber auch eine hohe Komorbidität aufweist, ist die vollständige Abklärung einer Differenzialdiagnose unabdingbar. Viele Klinker betrachten sowohl aufgrund dieses Fakts, als auch aufgrund der Simulations-Problematik, die Störung als ambivalent. Gegenüber den Betroffenen wird oftmals mit Misstrauen reagiert. Eben deswegen fallen häufig Fehldiagnosen an. Prozentual sind die Häufigkeiten der Fehldiagnosen auf folgende Störungen verteilt:
- Affektive Störungen zu 50-70%
- Bipolare Störungen zu 12-24%
- Schizophrenie zu 14-40%
- Angststörungen zu 29-46%
- Borderline zu 80%[14]
2.4 Diagnostische Verfahren
Zur standardisierten Diagnose von dissoziativer Identitätsstörung gibt es sowohl Interviews als auch Fragebögen. Bei den Interviews wird meistens der SKID-D[15] als Ergänzung zum SKID-I (strukturiertes klinisches Interview für dissoziative Störungen) oder der HDI (Heidelberger Dissoziations-Inventar) gewählt. Im Rahmen von Fragebögen gibt es vor allem das DES (Dissociative Experience Scale) oder das SDE (Skala Dissoziativen Erlebens). Allerdings werden die meisten Verfahren lediglich für ein grobes Screening eingesetzt. Vor allem der SKID erfasst dabei zusätzlich komorbide Störungen.[16]
3. Entstehung – Aufrechterhaltung
Die Störung ist zwar durch Gedächtnisforschung bewiesen worden, jedoch ist vor allem der Faktor einer induzierten dissoziativen Identitätsstörung durch Ärzte immer wieder kontrovers diskutiert. Dies sorgt auch für eine kritische Betrachtung der möglichen Entstehung und Aufrechterhaltung der Störung.[17]
3.1 Entstehung
Es ist mehrfach festgestellt worden, dass die Entstehung unterschiedlicher Identitätszustände einer Person in direktem Zusammenhang zu einer traumatischen Erfahrung stehen. Meistens setzten diese Zustände noch während oder unmittelbar nach der Erfahrung ein. Der erste Zustand nimmt dabei in den meisten Fällen das Trauma direkt wahr und empfindet Angst und Panik. Der zweite Zustand kann das Geschehene klar und von außen betrachten und empfindet diese Emotionen dabei nicht, obwohl er sich bewusst ist, dass er die Erfahrung selbst gemacht hat. So entsteht in den meisten Fällen der erste abweichende Identitätszustand zur primären Persönlichkeit.[18]
Diese Zustände entstehen hauptsächlich um das „funktionale Handeln der Person aufrechterhalten zu können“. Dies ist vor allem von großer Bedeutung, wenn das Trauma durch Menschenhand zugefügt worden ist (z.B. Missbrauch oder Vergewaltigung), da das das Grundvertrauen und verschiedene grundlegende Prozesse des menschlichen Verstandes in Frage stellt oder nichtig macht. Dies hängt hauptsächlich mit affektiv-kognitiven Schemata zusammen.[19] Das Modell ist in Abbildung 1 zu sehen. Das genaue erklären des Modells würde allerdings den Rahmen dieses Beitrags sprengen.
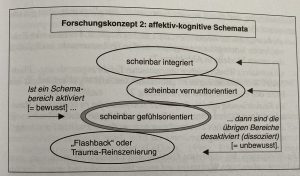
Abbildung 1: Affektiv-kognitive Schemata aus Fiedler, P. (2002) S.29
Aus den Untersuchungen unterschiedlicher Betroffener konnten Grundmuster für eine psychosoziale Vorbelastung herausgefiltert werden. Dies bedeutet, dass es drei Merkmale gibt, welche eintreten müssen, damit das Risiko für eine dissoziative Reaktion besteht:
- Der Betroffene befindet sich in einer der folgenden drei Situationen: Lebensgefahr, akute oder chronische Belastungssituation oder persönliche bzw. zwischenmenschlich bedeutsame Konfliktsituation. Beispielhaft gehen wir nun davon aus, dass ein Opfer von einem Mann in einer dunklen Gasse angegriffen wird.
- Der Betroffene äußert ein menschliches Bedürfnis in Bezug auf eine dieser Situationen. In unserem Beispiel wäre das die Verweigerung einer bestimmten Tat (z.B. Vergewaltigung) oder das Fluchtbedürfnis.
- Die Äußerung wird unterdrückt. In unserem Beispiel könnte also der Täter dem Opfer den Mund zu halten oder sie außer Gefecht setzten.
Nach diesen drei Merkmalen einer Erfahrung einer Person (schematisch auch auf andere Erfahrungen anwendbar) kommt es zu einer Demoralisierung der Person. Das Selbstbewusstsein, vielleicht auch Sicherheitsbedürfnis o.Ä., wird schwer geschädigt. Das Risiko für die Entstehung eines dissoziierten Identitätszustandes ist hierbei am größten.[20]
3.2 Aufrechterhaltung
Nachdem das traumatische Erlebnis durch einen weiteren Zustand ‚abgefangen‘ werden konnte, kommt es zu einer Stabilisierung dieses Zustandes. Die primäre Identität gibt den neuen Zuständen Namen und akzeptiert sie in ihrem Alltag (falls der Betroffene die weiteren Zustände überhaupt wahrnimmt). Dabei hängen die Zustände sehr eng mit bestimmten Erinnerungen (z.B. dem traumatischen Erlebnis) oder einem Stimmungszustand (z.B. Angst oder Panik) zusammen. Zu beachten ist, dass sie diesen Stimmungszustand nicht ausleben müssen, sie tauchen lediglich auf, sobald die primäre Identität diesen Stimmungszustand wahrnimmt. Es entwickelt sich eine Dynamik zwischen den unterschiedlichen Identitäten, welche meistens auf wechselseitigem Desinteresse beruht. Die Erfahrungen des einen Zustands sind für einen anderen uninteressant, auch wenn sie das Leben direkt beeinflussen könnten. Die primäre Identität geht mit den neuen Zuständen zum Alltag zurück und integriert sie in diesen meistens unbewusst oder ungewollt.[21]
4. Behandlungsmöglichkeiten
Da es in Bezug auf die Behandlung keine kontrollierten Studien gibt, konnten bisher keine standardisierten Behandlungsempfehlung festgestellt werden. Die meisten Informationen werden dabei aus bereits bestehenden Behandlungsverläufen bezogen und weitere Behandlungsoptionen werden im Verlauf abgeschätzt.[22]
4.1 Therapieziel und Behandlung
In den meisten Fällen (je nach Schweregrad) ist das Therapieziel das Auflösen bzw. Integrieren der unterschiedlichen Identitätszustände. Dabei steht dieses Ziel in direktem Gegensatz zu dem eigentlichen Ziel der Dissoziation, welches der Selbstschutz der Person vor der traumatischen Erfahrung ist. Hierfür wird eine sehr stabile Therapeuten-Patient-Beziehung benötigt. Als zentrale Technik kommt am häufigsten das psychotherapeutische Gespräch zum Einsatz. Es wird dabei kontinuierlich die Integration angeboten und die Meinung der anderen Zustände dazu erfragt. Der Erfolg der Therapie ist erst in Sicht, wenn der Therapeut alle Zustände zu der Integration motivieren konnte und sich alle Zustände auch füreinander interessieren. Dabei ist das größte Problem die primäre Identität, welche bei der Integration die negativen Gefühle der anderen Zustände aufnehmen müsste. Weitere Methode, die im Verlauf der Therapie häufig verwendet werden, sind z.B. narrative Therapie, Simulation eines inneren Dialogs, Aktivierung der persönlichen Ressourcen des Betroffenen oder Selbstmanagement.[23] Welche Methode im weiteren Verlauf der Therapie angewendet wird, hängt stark von der Schwere der Dissoziation und den komorbiden Störungen ab. Allgemein wird für die Therapie ein phasenorientiertes Vorgehen empfohlen, welches sich auf 3 Phasen beruft:
- Sicherheit der primären Identität beim Therapeuten, Stabilisierung des Zustandes und Reduktion der Symptome
- Konfrontation der Zustände, Integration von traumatischen Erinnerungen des Betroffenen
- Integration der Identität und Rehabilitation des Betroffenen
4.2 Evidenz
Es ist durch Metaanalysen verschiedener Studien wissenschaftlich belegt worden, dass der Zusammenhang von Trauma und Dissoziation besteht. Allerdings gab es bisher keine weitere kontrollierte Prävalenz, Evidenz oder Behandlungsstudien, auch wenn die wissenschaftliche Gemeinde sich einig ist, dass diese sehr nötig sind.[24]
Fußnoten:
[1] Vgl. Stallmach, L. (2019)
[2] Vgl. Fiedler, P. (2002), S.10
[3] Vgl. Gast, U. Dr. (2016)
[4] Vgl. Fiedler, P. (2002), S.10
[5] Vgl. Fiedler, P. (2002), S.10
[6] Vgl. Fiedler, P. (2002), S.11
[7] Vgl. Fiedler, P. (2002), S.11
[8] Vgl. Fiedler, P. (2002), S.11
[9] Vgl. Fiedler, P. (2002), S.11, 13
[10] Wölk, W. (2007)
[11] Vgl. Fiedler, P. (2002), S.19
[12] Vgl. Dilling, H. & Freyberger, H.J. (2016), S.186
[13] Vgl. Fiedler, P. (2002), S.21-22
[14] Vgl. Fiedler, P. (2002), S.23
[15] Siehe auch: https://www.testzentrale.de/shop/strukturiertes-klinisches-interview-fuer-dsm-iv-fuer-dissoziative-stoerungen.html
[16] Vgl. Fiedler, P. (2002), S.24-25
[17] Vgl. Fiedler, P. (2002), S.42
[18] Vgl. Fiedler, P. (2002), S.42
[19] Vgl. Fiedler, P. (2002), S.42
[20] Vgl. Fiedler, P. (2002), S.44-45
[21] Vgl. Fiedler, P. (2002), S.43
[22] Vgl. Fiedler, P. (2002), S.83
[23] Vgl. Fiedler, P. (2002), S.83-84
[24] Vgl. Gast, U. Dr. (2007)
Quellen:
Dilling, H. & Freyberger, H.J. [Hrsg.] (2016): Taschenführer zur ICD-10 Klassifikation psychischer Störungen. Mit Glossar und Diagnostische Kriterien sowie Referenztabellen. 8. Auflage. Bern: WHO & Hogrefe Verlag.
Fiedler, P. (2002): Dissoziative Störungen. Band 17 aus der Reihe ‚Fortschritte der Psychologie‘. 1. Auflage. Bern: Hogrefe Verlag.
Gast, U. Dr. (2007): Die dissoziative Identitätsstörung – häufig fehldiagnostizieret: Schlusswort. Veröffentlicht durch Aerzteblatt.de
(Zugriff am 24.10.19)
Wölk, W. Dr. (2007): Die dissoziative Identitätsstörung – häufig fehldiagnostiziert: Epidemiologische Studien Notwendig. Veröffentlicht durch Aerzteblatt.de
(Zugriff am 24.10.19)
Gast, U. Dr. (21.01.2016): Handout der Gastvorlesung: Therapiemöglichkeiten bei Dissoziativen Störungen.
https://www.lups.ch/fileadmin/files/pdfs/Downloads_Referate_WB/2016-01-21_Referat_Gast_Ursula.pdf
(Zugriff am 24.10.19)
Stallmach, L. (21.06.2019): Sie lebt in mehr als 30 Identitäten. Veröffentlicht durch Neue Bürcher Zeitung (nzz.ch)
https://www.nzz.ch/wissenschaft/sie-lebt-in-mehr-als-30-identitaeten-ld.1490273
(Zugriff am 24.10.19)
Titelbild – Quelle:
https://pixabay.com/de/photos/smiley-emoticon-zorn-w%C3%BCtend-angst-2979107/







